متلازمة كوكاين
من ويكيبيديا، الموسوعة الحرة
Cockayne syndrome
-----------
الاختصاص علم الوراثة الطبية، وطب الجهاز العصبي، وطب الجلد
من أنواع اضطراب صبغي جسدي متنحي
، ومرض الجهاز العصبي الوراثي التنكسي
-----------------
متلازمة
كوكاين (Cockayne syndrome) (وتسمى أيضًا متلازمة ويبر،
كوكاين، أو متلازمة نيل دينجوول) هو اضطراب وراثي جسمي متنحً، قاضٍ و نادر
يتميز بفشل النمو، وضعف نمو الجهاز العصبي، والحساسية غير طبيعية لأشعة
الشمس (حساسية)، والشيخوخة المبكرة. وفقدان السمع وتشوهات العين (اعتلال
الشبكية الصباغي) ومن القواسم المشتركة الأخرى يترافق ذلك مع مجموعة من
الاضطرابات تدعى حثل المادة البيضاء leukodystrophies.
واطلق اسم المتلازمة نسبة إلى الطبيب الإنجليزي كوكاين ألفريد ادوارد (1880-1956).
أشكال
متلازمة كوكاين-ويتميز النوع الأول CS، النموذج الكلاسيكي، من خلال نمو
الجنين الطبيعي مع بداية شذوذ في العامين الأولين من الحياة. ضعف في
الرؤية، والسمع، والنظام العصبي المركزي والمحيطي تتحول تدريجيا حتى وفاته
في العقد الأول أو الثاني من الحياة.
-CS النوع
الثاني، والمعروف باسم CS مولدي ، ويشمل تطوير عصبية قليلا جدا بعد
الولادة. الموت يحدث عادة في سن 7. كما يرافق هذا النوع اضطراب يدعى
متلازمة COFS. ، حيث تنقسم متلازمة COFS نفسها إلى عدة شروط (COFS نوع 1،2 و
3 (الذي هو في حد ذاته يرتبط مع جفاف الجلد الصباغية) .
-CS النوع الثالث وهو نادر ويتميز ظهور في وقت متأخر. وهو أخف من النوع الأول والثاني.اعراضه
جفاف الجلد المصطبغ .
التشخيص يملك
الأشخاص الذين يعانون من هذه المتلازمة حجم رأس أصغر من الطبيعي (صغر
الرأس) وقامة قصيرة (قزامة) وأعين غائرة ومظهر شائخ. يملك المصابون غالبًا
أطراف طويلة مصحوبة بتفقع أو انكماش دائم في المفاصل (عدم القدرة على إرخاء
العضلات عند المفصل)، وظهر منحني (حداب)، وقد يكونون نحيلين بشدة (هزال)
بسبب فقدان الدهون تحت الجلد. يوحي مظهر الذقن الصغيرة والآذان الكبيرة
والأنف النحيل المدبب بالشيخوخة. يتأثر جلد المصابين بمتلازمة كوكاين أيضًا
بما يلي: فرط التصبغ والدوالي أو الأوردة العنكبوتية (توسع الشعيرات)
وتكون الحساسية الشديدة لأشعة الشمس شائعة حتى لدى الأفراد الذين لا يعانون
من النوع الذي يترافق مع جفاف الجلد المصطبغ. في كثير من الأحيان، يعاني
مرضى متلازمة كوكاين من حروق شديدة وفقاعات عند أدنى تعرض للحرارة. تتأثر
عيون المرضى بطرق مختلفة وتشيع تشوهات العين لدى مرضى متلازمة كوكاين بشكل
عام. يشيع حدوث الساد وتعكر القرنية (عتامة القرنية) لدى هؤلاء المرضى
أيضًا. قد يحدث فقدان وتلف في ألياف العصب البصري، مما يؤدي إلى ضمور
العين. يفقد مرضى المتلازمة السيطرة على حركة العضلات الإرادية
واللاإرادية، وهذا يتضح بحدوث الرأرأة (أو حركة العين اللاإرادية) وعدم
قدرة الحدقات على التوسع. يعتبر تصبغ الشبكية بمظهر الملح والفلفل علامة
نموذجية للمتلازمة. يوضَع التشخيص بعد اختبار إصلاح الحمض النووي الذي يقيس
مقدار تعافي الحمض النووي الريبي بعد التعرض للأشعة فوق البنفسجية. لا
ترتبط متلازمة كوكاين بزيادة خطر الإصابة بالسرطان على عكس جفاف الجلد
المصطبغ، وذلك بصرف النظر عن ارتباطها بالجينات المشاركة في ترميم استئصال
النوكليوتيد.
الدراسات المخبرية
في
مرضى متلازمة كوكاين، تُظهِر الخلايا المتعرضة للأشعة فوق البنفسجية
انخفاضًا في تخليق الحمض النووي الريبي منقوص الأكسجين والحمض النووي
الريبي. تكون الدراسات المخبرية مفيدة في استبعاد الاضطرابات الأخرى بشكل
أساسي. على سبيل المثال، يمكن للتصوير الشعاعي للهيكل العظمي، واختبارات
الغدد الصماء، ودراسات الكسر الكروموسومي أن تساعد في استبعاد الاضطرابات
الموجودة ضمن قائمة التشخيص التفريقي.
الدراسات التصويرية
قد يكشف التصوير المقطعي المحوسب لدماغ مرضى متلازمة كوكاين عن تكلسات وضمور قشري.
اختبارات أخرى
يعتبر
التقييم السابق للولادة أمرًا ممكنًا في هذه الحالة. يُمكن زراعة خلايا
السائل الأمنيوسي لإثبات معاناة الخلايا الجنينية من نقص في تخليق الحمض
النووي الريبي بعد التعرض للأشعة فوق البنفسجية.
عصبيًاتكشف
الدراسات التصويرية عن غياب واسع النطاق لأغلفة الميالين في الخلايا
العصبية في المادة البيضاء للدماغ وضمور عام في القشر الدماغي. تُشاهد
أيضًا تكلسات في القشر الدماغي والبطامة، وهي منطقة من الدماغ الأمامي تنظم
الحركات وتساعد في بعض أشكال التعلم. قد يُشاهد أيضًا ضمور في المنطقة
المركزية من المخيخ، وهذا ما يساهم في قلة التحكم بالعضلات والحركات -خاصةً
اللاإرادية- والوضعية السيئة المشاهدة عادةً لدى مرضى المتلازمة.
الأسباب
الطفرات
في الجينات هي سبب متلازمة كوكاين. وتشارك البروتينات التي بذلتها هذه
الجينات في إصلاح تلف الحمض النووي عن طريق آلية إصلاح النسخ، إلى جانب،
وخاصة الحمض النووي في الجينات النشطة. إذا تم تغيير إما ERCC6 أو الجين
ERCC8، لا يتم إصلاح الحمض النووي من التلف. وتتراكم هذه الأضرار، فإنه
يمكن أن يؤدي إلى الخلايا المعطوبة أو موت الخلية.
التدبير
والعلاجلا يوجد علاج دائم لهذه المتلازمة، ولكن يمكن علاج بعض الأعراض
التي يعاني منها المرضى. ينصح الأطباء عادةً باللجوء إلى العلاج الفيزيائي
والعمليات الجراحية البسيطة للأعضاء المصابة، كإزالة الساد مثلًا. يُوصَى
المرضى أيضًا بارتداء ملابس ووضع مستحضرات واقية من الشمس ذات عامل حماية
عالي؛ وذلك بسبب حساسية مرضى متلازمة كوكاين العالية تجاه الأشعة فوق
البنفسجية. قد تساعد التغذية الجيدة أيضًا في التأقلم مع المتلازمة. يُنصح
الوالدات بالحصول على استشارة وراثية، إذ يمتلك الاضطراب فرصة انتقال
تُقدَّر بنحو 25٪ إلى أي طفل من أطفالهم المستقبليين. كذلك، يمكن أن يلجأ
الوالدان لاختبار ما قبل الولادة أيضًا. يعتبر تجنب ولادة أشقاء آخرين
مصابين بالمتلازمة أحد الجوانب المهمة في تدبير المرض لدى الأسرة. تساهم
معرفة العيوب الجينية المسببة للمرض في تقديم المشورة الوراثية وتوفير
الاختبارات التشخيصية السابقة للولادة للأسر التي تملك طفلًا مصابًا.
علم الوراثة
ويصنف كوكاين متلازمة وراثيا على النحو التالي : نوع OMIM جينة A ERCC8 B ERCC6 C لا شيء معروف
الأعراض
1-
الخارجية: صغر حجم الرأس، وقصر القامة، والعيون الغارقة، «سن» نتطلع. يسبب
قصر الأصابع وغياب الأظافر، وزن الجنين المنخفض، مشاكل التغذية عند
الجنين، تأخر نمو العظام، ملامح تاوجه الخشنة من حيث كبر حجم وسماكة الأنف
والفم والحواجب والرموش.
2- الداخلية: صعوبات التعلم، التهابات الجهاز التنفسي خلال الطفولة، المفاصل المتراخية.
===
متلازمة إصبع القدم الأزرق من ويكيبيديا، الموسوعة الحرة
متلازمة إصبع القدم الأزرق
الاختصاص طب القلب
من أنواع مرض القدم، وزراق، وانصمام كوليسترولي
متلازمة
إصبع القدم الأزرق (Blue toe syndrome) هي حالةٌ طبيةٌ قد
تعكسُ حدوث انسداد وعائي خثاري عصيدي، مما يُسبب نقصًا بؤريًا عابرًا في
التروية، وأحيانًا مع فقدانٍ طفيفٍ في الأنسجة الظاهرة، ولكن بدون نقص
التروية المُنشر في القدم الأمامية. قد تصطبغ أصابع القدم باللون الأزرق في
حالاتٍ أُخرى، وتتضمن: الصدمات، والإصابات الناجمة عن البرد، والاضطرابات
التي تسبب زُرقة عامة في الجسد، وانخفاض التدفق الشرياني، وضعف التدفق
الوريدي، وانتشار الدم غير الطبيعي. تُستعمل بعض المُصطلحات الأخرى مثل
متلازمة إصبع القدم الرمادي ومتلازمة إصبع القدم الأرجواني.قد تُجرى بعض
الدراسات التصويرية، وتشمل تخطيط صدى القلب والتصوير المقطعي المحوسب للصدر
والبطن والتصوير بالرنين المغناطيسي، كما قد تُجرى دراسات التصوير
الشرياني المُحيطي، وعوامل فرط تخثر الدم، مع دراسة المتلازمات التي تؤدي
إلى أمراض الأوعية الدموية الطرفية.
======
متلازمة هولت-أورام
من ويكيبيديا، الموسوعة الحرة
متلازمة هولت-أورام
الاختصاص علم الوراثة الطبية
من أنواع مرض وراثي سائد
، وخلل تنسج أذيني إصبعي ، ومرض النظم القلبي الوراثي
-------------
متلازمة
هولت-أورام (وتسمى أيضًا متلازمة القلب واليد من النوع الأول)، اضطراب
صبغي جسدي سائد يؤثر على العظام في الذراعين واليدين (الأطراف العلوية)
وغالبًا ما يسبب مشاكل قلبية. قد تشمل المتلازمة غياب العظم الكعبري في
الساعد، أو عيوب الحاجز الأذيني في القلب، أو إحصار القلب.
تصيب تقريبًا 1 من كل 100000 شخص.
تمهيديعاني
جميع المرضى المصابين بمتلازمة هولت-أورام، على الأقل من وجود واحد مما
يلي: تشوه في عظام رسغ اليد، والتي غالبًا لا يمكن اكتشافها إلا بالأشعة
السينية. ترتبط تشوهات العظام الأخرى بالمتلازمة، وتختلف بشكل كبير في
شدتها، وتشمل: غياب الإبهام، والإبهام ثلاثي السلاميات، وعدم تساوي أطوال
عظام الذراع العلوية، والغياب الجزئي أو الكامل لعظام الساعد، والتشوهات في
عظمة الترقوة أو الكتف. قد تصيب تشوهات العظام جانبًا واحدًا فقط من الجسم
أو تكون ثنائية الجانب؛ إذا تأثر كلا الجانبين بشكل مختلف، فعادةً ما
يتأثر الجانب الأيسر بشكل أكثر حدة.يعاني حوالي 75% من الأفراد المصابين
بمتلازمة هولت-أورام أيضًا من مشاكل قلبية خلقية، وأكثرها شيوعًا هي عيوب
الحاجز الأذيني أو البطيني، قد يعاني المرضى المصابون بالمتلازمة أيضًا من
اضطراب في التوصيل القلبي، أو تشوهات في نظام التوصيل الكهربائي للقلب الذي
ينسق الحركات الانقباضية. يمكن أن يؤدي ذلك إلى تباطؤ في معدل ضربات القلب
(بطء القلب)؛ أو الانقباض السريع وغير الفعال لعضلات القلب (الرجفان)؛
وإحصار القلب.
علم الوراثةتسبب الطفرات في جين
TBX5 متلازمة هولت-أورام. ينتج جين TBX5 بروتينًا ضروريًا للتطور السليم
للقلب والأطراف العلوية قبل الولادة.متلازمة هولت-أورام لها نمط وراثي
سائد، ما يعني أن الطفل يمكنه أن يرث الجين المصاب من أحد الوالدين. ومع
ذلك، في 85% من الحالات، لا تكون الطفرة الجينية وراثية، بل تكون عبارة عن
طفرة جديدة.
التشخيص يمكن إجراء التشخيص اعتمادًا
على التظاهرات الجسدية وحدها، إذا كان الشخص يعاني من خلل في عظام الذراع
أو اليد ولديه تاريخ شخصي أو عائلي من المشاكل القلبية. إذا كانت الأعراض
غير كافية للتشخيص، فقد يخضع المريض للاختبار الجيني للطفرات المرتبطة
بالمتلازمة.
المعالجة قد يحتاج الشخص المصاب
بمتلازمة هولت-أورام إلى علاجات مختلفة، اعتمادًا على كيفية ظهور
المتلازمة. يمكن أن تساعد الجراحة والأطراف الصناعية والعلاج الطبيعي أو
المهني الأشخاص الذين يعانون من التشوهات العظمية. قد تتطلب العيوب القلبية
الجراحة أو الأدوية أو أجهزة تنظيم ضربات القلب أو المراقبة الدقيقة. يجب
متابعة النساء الحوامل المصابات بمتلازمة هولت-أورام والاضطرابات القلبية
من قبل أخصائي قلبية أثناء الحمل.
تاريخها سُميت المتلازمة على اسم ماري هولت وصامويل أورام، اللذين نشرا ورقة بحثية عنها في عام 1960.
انظر أيضًاعدم التنسج الكعبري
=====
متلازمة ويليام
من ويكيبيديا، الموسوعة الحرة
متلازمة ويليام
الاختصاص علم الوراثة الطبية، وطب الأطفال
من أنواع شخصية العضوية، ومتلازمة، ومرض وراثي سائد
التاريخ
المكتشف جيه. وليامز{{{سُمي باسم جيه. وليامز
----------
متلازمة
ويليام (Williams syndrome) هو اضطراب نادر يصيب الاجهزة
المسؤولة عن النمو العصبي، يتميز بتغيرات في شكل الوجه مثل انخفاض جسر
الأنف، وتصاحب الحالة سلوك نفسي غير عادي مثل الفرح الدأئم وتقبل الجميع
عند المصاب؛ إلى جانب تأخر في النمو، ومشاكل القلب والأوعية الدموية، مثل
تضيق الأبهر، اكتشف هذه المتلازمة الطبيب النيوزلاندي وليام (JCP) مع عدد
من زملائه، في عام 1961, ومن هنا جائت تسمية المرض.
وأول
ما كشفت عند أربعة أطفال ليس بينهم أي صلة قرابة وكانوا يشكون من سحنة
خاصة أي ملامح وجه مميزة وتأخر عقلي وتضيق في منطقة ما فوق الدسام الابهري
للقلب وبعض الحالات ترافقت مع ارتفاع في كلس الدم.
الأسباب
معظم
الحالات تنجم عن حذف جزء من الصبغي السابع وتكون حالات افرادية أي غير
وراثية وحالات قليلة تكون وراثية ويمكن ان تنتقل من أحد الوالدين إلى الطفل
وكسائر الشذوذات الصبغية فإن سبب هذا الخلل غير معروف تماما.
أعراض المتلازمة
في
حالة متلازمة وليامز تكون الاعراض: -عيوب خلقية: يولد الطفل المصاب ولديه
تأخر خفيف في النمو داخل الرحم وصغر خفيف في الرأس أي يكون مستوى الذكاء
عند هؤلاء الأطفال متوسطا ويكونوا مسالمين.نهاية الانف العلوية منخفضة
والشق الطولي أعلى الشفة العلوية يكون قصيرا ويكون هناك طية جانب العين من
جهة الانف و قد يشاهد تورم حول العينين وتكونا غالبا زرقاوتان والشفتان
بارزتان والفم يبقى مفتوحا. قد يشاهد ضمور في نمو الأظافر. التشوهات
القلبية موجودة غالبا واهمها تضيق ما فوق الدسام الابهري وتضيق الشريان
الرئوي وتضيق الدسام الرئوي والفتحات ما بين الاذينتين وما بين البطينين
وبشكل اقل قد يكون هناك تضيق في الشريان الكلوي.
-الحواس:
يكون صوت الأطفال المصابين خشن ولديهم فرط حساسية للصوت واضطرابات عصبية
بسيطة تتظاهر على شكل ضعف خفيف في التكيف الاجتماعي وتكون المنعكسات
الوترية زائدة النشاط وتكون الوظيفة الادراكية والحركية عند هؤلاء الأطفال
متأثرة أكثر من الكلام والذاكرة واللغة.تشوهات في شكل وحجم العينين، شلل
الحنجرة ونقص تصنع الرحى والتحام عظم الكعبرة مع عظم الزند وصغر حجم القضيب
وفتق.
-الشرياني. قد تغيب بعض الأسنان بشكل كامل
وتكون الأسنان ناقصة التصنع، تشوهات العمود الفقري وأهمها الحدب والجنف
وكذلك تكون حركة المفاصل غير كاملة، تكلس الكلية وعدم تناظر في حجم
الكليتين وتكون هناك كلية وحيدة ومتوضعة في الحوض وقد يكون هناك رتج مثاني
وتضيق في الاحليل وجذر مثاني حالبي.
-في مرحلة
الطفولة: وعندما يكون الطفل رضيعا يكون لديه اقياءات وامساك ومغص وفي مرحلة
الطفولة تظهر لديهم مشاكل التكيف الاجتماعي ومشاكل التحصيل الدراسي.
في مرحلة البلوغ: قد يصابون بارتفاع التوتر الشرياني، التهابات المجاري البولية، البدانة،حصيات المرارة.
===
متلازمة وولف -باركنسون -وايت
من ويكيبيديا، الموسوعة الحرة
متلازمة وولف -باركنسون -وايت
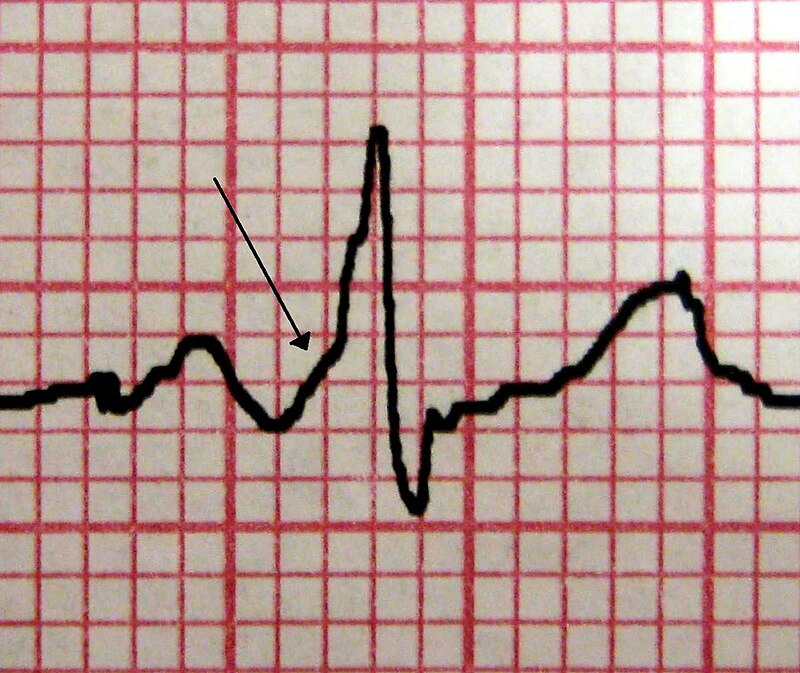
موجة دلتا مميزة في شخص يعانون من متلازمة وولف باركنسون وايت. .
الاختصاص طب القلب
من أنواع المتلازمة السابقة للإثارة، وإحصار القلب، واضطراب جيني، ومرض
أدوية{{أدينوزين، وليدوكائين { سُمي باسم باول دودلي وايت
---------
متلازمة
وولف -باركنسون -وايت (بالإنجليزية: Wolff–Parkinson–White
syndrome)اختصاراً(WPW) هي واحدة من العديد من الاضطرابات في نظام التوصيل
في القلب التي يشار إليها عادة بمتلأزمات ما قبل إلاستثارة.
عادة
تحدث هذه المتلازمة بدون وجود شذوذات قلبية أخرى. ولكن في بعض الحالات
النادرة ارتبطت مع بعض الحالات القلبية النادرة مثل اعتلال عضلة القلب
الضخامي أو مع تشوه إيبشتاين (وفي هذه الحالة نجد أكثر من حزمة شاذة قد تصل
ل8 حزم).إن شيوع WPW هو 0.1-0.3 % من عامة الناس، وغالبا تكون الحالة
لاعرضية أو أنها تتأخر الأعراض في الظهور فقد تظهر الأعراض في أي عمر بين
(11-50)عام وغالبا في فترة المراهقة أو في بداية سن الرشد وقد تظهر للمرة
الأولى عند بعض النساء أثناء الحمل، أما بالنسبة لخطر الموت المفاجئ لدى
المصابين ب WPW فإنه نادر ولا يتجاوز.0.6%
الاسم
دعيت المتلازمة بهذا الاسم نسبة للباحثين: جون باركنسون، باول دودلي وايت، لويس وولف....
الأعراض
سم بياني لنظام التوصيل الكهربائي للقلب البشري رسم 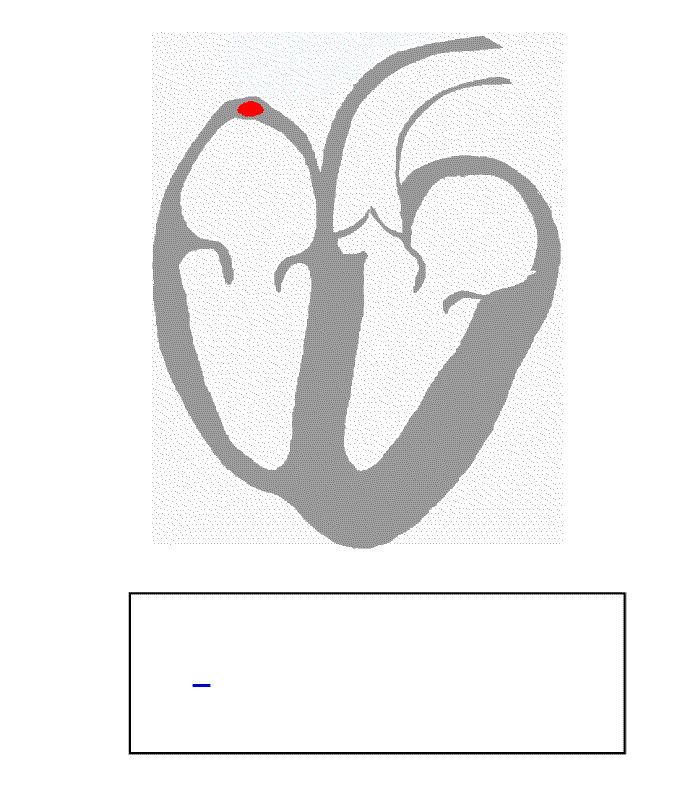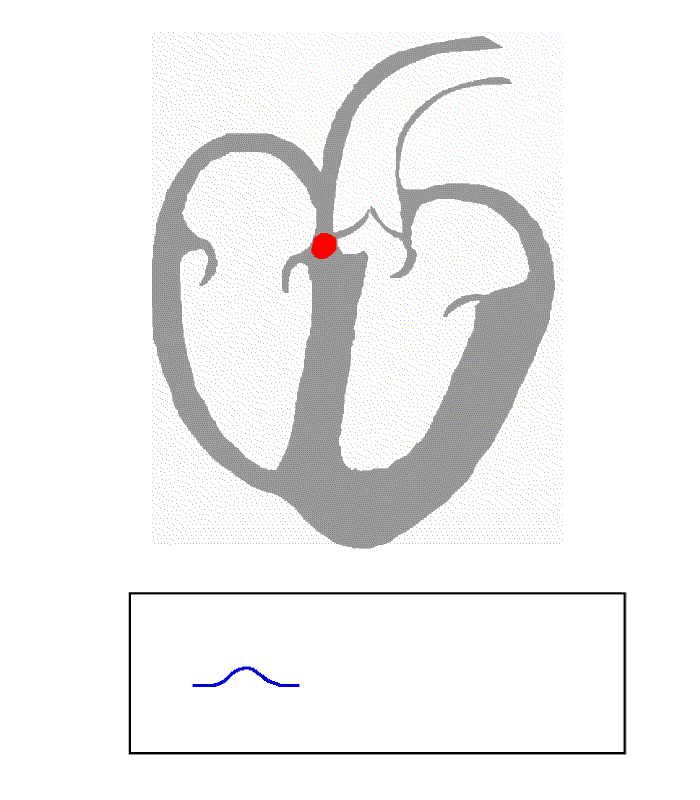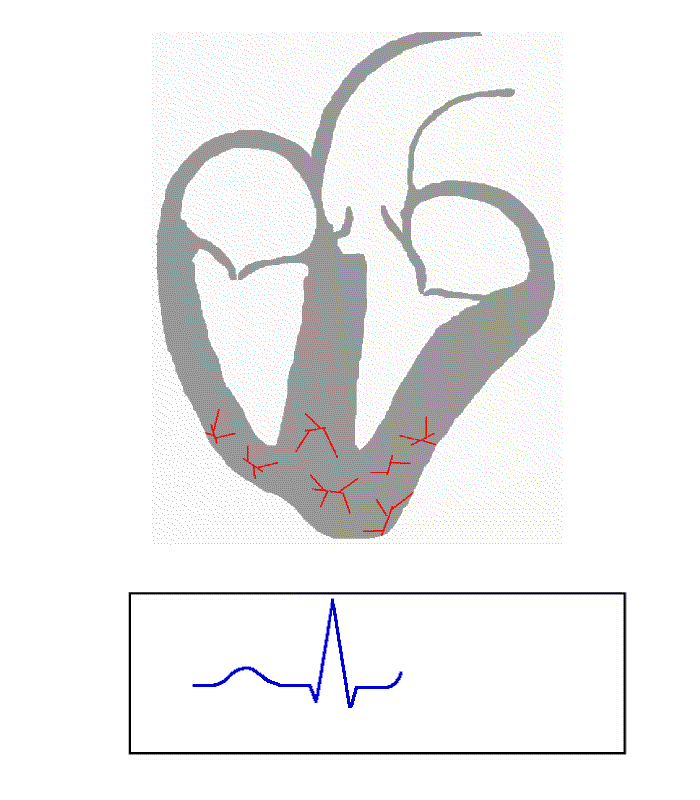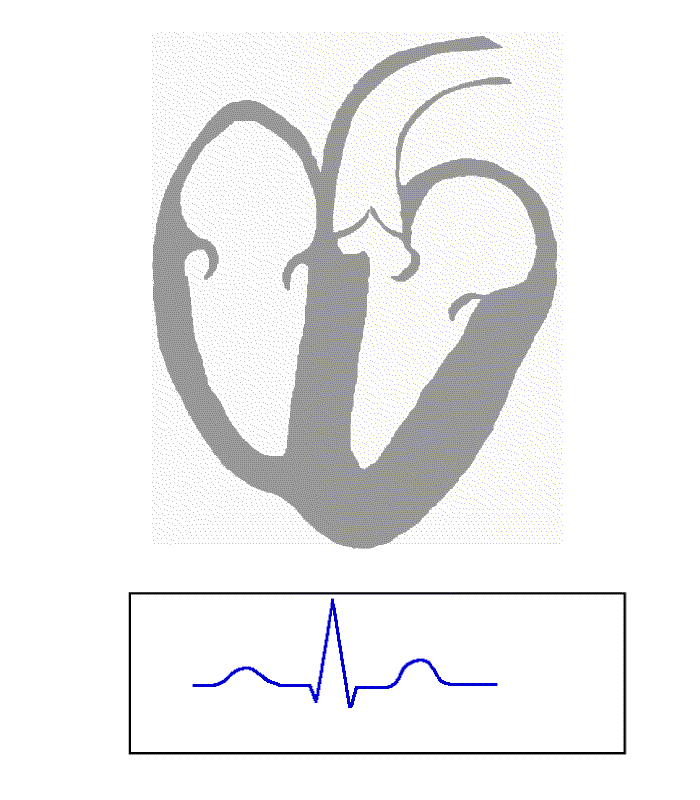
نقل من جهد فعل قلبي من خلال نظام التوصيل في قلب الإنسان العادي
-خفقان.
-إغماء. -دوار وخفة بالرأس. -ألم صدر. -إعياء. -شعور بعدم الراحة
والعافية. -أغلب هذه الأعراض تحدث نتيجة عدم التروية الكافية للدماغ وأعضاء
الجسم الأخرى لأن البطين لا يملك الوقت الكافي ليمتلأ بالدم اللازم لتلبية
حاجات الجسم... ومن الواضح أن هذه الأعراض لا تظهر إلا خلال نوبات التسرع
أما في باقي الأوقات (خارج أوقات نوبات التسرع)فإن المريض ب WPW لا يعاني
من أي عرض (لأن التروية لكامل أعضاء الجسم تكون طبيعية).
الفزيولوجيا المرضية
تعد
متلازمة وولف -باركنسون -وايت متلازمة لانظميات تسرعية وصلية (تسرع فوق
بطيني) بسبب وجود ممر شاذ بين الأذينتين والبطينين (الوصل الكهربائي
الطبيعي الوحيد هو حزمة هيس) هذا الممر عبارة عن حزمة ناقلة إضافية من
النسيج الأذيني تصل الأذينات بالبطينات وعادة على الجانب الأيسر للقلب تدعى
هذه الحزمة بحزمة كنت Bundle of Kent....
ويتميز في عدة حالات:
1.النظم
الجيبي: في هذه الحالة يزول استقطاب البطينات بشكل جزئي عبر العقدة
الأذينية البطينية وبشكل جزئي عبر حزمة كنت، حيث لا يوجد في هذه الحزمة
عقدة مثل العقدة الأذينية البطينية (AV) لتؤخر النقل لذلك تصل موجة نزع
الاستقطاب إلى البطينين مبكرا ويحدث التنبيه الباكر (Pre-excitation)....
(نشاهد قصر PR وزيادة عرض QRS ووجود دلتا<الانزياح المميز للجزء الصاعد
من المركب QRS>)...
2.تسرع القلب سوي
التوصيل:يعد أشيع أشكال تسرع القلب في WPW (تمر دارة عودة الدخول بشكل
متقدم عبر العقدة الأذينية البطينية وبشكل راجع عبر السبيل الإضافي
وبالتالي يزول استقطاب البطينات بالطريق الطبيعي مما يؤدي لتسرع القلب ضيق
المركب والذي لا يمكن تميزه عن أشكال التسرع فوق البطيني الأخرى)...
3.تسرع
القلب معاكس التوصيل:أحيانا تمر دارة عودة الدخول بشكل متقدم عبر السبيل
الإضافي وبشكل راجع عبر العقدة الأذينية البطينية (AV) وبالتالي يزول
استقطاب البطينات بشكل كبير عبر السبيل الإضافي مما يؤدي لتسرع قلب عريض
المركب...
4.الرجفان الأذيني: في هذه الحالة يزول
استقطاب البطينات بشكل كبير عبر السبيل الإضافي مما يؤدي لتسرع قلب غير
منتظم عريض المركب والذي يكون في العادة سريع.
التشخيص
يتم
التشخيص بواسطة تخطيط القلب الكهربائي السطحي حيث نجد تغيرات واضحة تشير
إلى هذه المتلازمة، حيث يظهر تخطيط القلب الكهربائي (الشكل التقليدي-WPW
Pattern) : 1. قصر الفاصلة PR
2. يظهر مركب QRS
قمة باكرة تدعى الموجة دلتا delta-wave.على الجزء الصاعد، أما الجزء الثاني
من المركب QRS طبيعي لأن النقل عبر حزمة هيس يلحق بالتنبيه الباكر... ويجب
الانتباه إلى وجوب وجود الأعراض، حيث أن وجود دلتا وحدها غير كاف للتشخيص
فيجب أن تترافق مع الأعراض لأنه قد يوجد عند المريض سبق استثارة بطين
ventricular preexcitation بدون أن يكون لديه وولف باركنسون وايت.
قد يظهر أيضا:
3. تبدلات القطعة ST/T wave
4. تسرع قلب اذيني بطيني سوي التوصيل: اضطراب نظم مع مركب ضيق مع موجة P مقلوبة.
5. تسرع قلب اذيني بطيني معاكس التوصيل: اضطراب نظم مع مركب عريض مع موجة P مقلوبة.
6. اضطراب نظم مع مركب عريض غير منتظم يشير إلى WPW مع رجفان أذيني.
7. سبيل على الجانب الأيمن:أحيانا انقلاب أمامي للموجة T....
8. سبيل على الجانب الأيسر:موجات Rٌ مسيطرة في الاتجاهات (V1-V6).
الأهمية السريرية
إن
الأهمية السريرية الوحيدة لهذا الشذوذ التشريحي هو أنه يمكن أن يسبب تسرع
قلب انتيابي، يمكن أن ينتشر نزع الاستقطاب هابطا إلى حزمة هيس ويعود صاعدا
عبر الطريق الإضافي وبذلك يعيد تفعيل الأذينة.فتتشكل دارة عودة الدخول
(re-entry) ويحدث تسرع قلب ثابت Sustained... ومن المحتمل عند هؤلاء المرضى
أن يكوّن الرجفان الأذيني لا نظمية خطيرة جداً وقد تسبب الوهط، والغشي،
وحتى الموت، ولذلك يجب علاجه على أنه حالة إسعافية تدبر عادة بصدمة قلب
النظم.
العلاج
ينهي
تمسيد الجيب السباتي أو إعطاء ال Ajmalin الوريدي نوبة هذا الشكل من تسرع
القلب. ويستطب الإعطاء الوقائي للأدوية المضادة للانظميات فقط للمرضى
العرضيين بهدف إبطاء سرعة التوصيل وإطالة فترة العصيان الخاصتين بطريق
التحويلة، ويتم ذلك باستخدام الأدوية المضادة لاضطرابات النظم من الفئة
الأولى (حاصرات أقنية الصوديوم) مثل فليكائنيد أو ديزوبيراميد أو
أميودارون، بينما يزيد الديجوكسين والفيراباميل والأدينوزين يودي التوصيل
عبر طريق التحويلة (بسبب إبطاء النقل عبر العقدة الأذينية البطينية) وتعتبر
مضادات استطباب.
-يؤمن الاجتثاث بالتردد
الراديوي باستخدام القثطرة الوريدية، إمكانية للشفاء مدى الحياة وهو يعد
الآن الأسلوب العلاجي المنتخب عند معظم المرضى. ومعالجة المريض بالدواء أو
بالاجتثاث يعتمد على عدة عوامل تتضمن: الشدة، تكرار الأعراض، خطر اضطراب
أكبر في المستقبل، الاجتثاث بالتردد الراديوي بواسطة القسطرة:
RADIOFREQUENCY CATHETER ABLATION الغاية من هذه التقنية هي قطع دارة عود
الدخول بإحداث أذية انتقائية على نسيج شغافي بواسطة طاقة تردد راديوي تحمل
عبر قسطرة قابلة للتوجيه تدخل إلى القلب من شريان أو وريد محيطي. لا تحتاج
هذه العملية للتخدير ولكنها تتطلب وقتا طويلاً قد يعاني المريض خلاله من
الانزعاج خلال الاجتثاث نفسه.. إن نسبة النجاح عالية تصل إلى 95% مع نسب
أمان عالية أيضا. أما نسبة الاختطلاطات العامة بين 1-4 % أما نسبة
الاختلاطات الخطيرة نادرة (1%) وهي تشمل حصاراً قلبياً تاماً غير معتمد
وتمزق القلب. أما النسبة المخمنة والمتعلقة بالوفيات فهي أقل من 0.2% ومع
ذلك فهي طريقة علاجية جذابة جداً لأنها تقدم إمكانية للشفاء مدى الحياة
وبالتالي تزيل الحاجة للعلاج الدوائي طويل الأمد.
أحدثت هذه التقنية ثورة في تدبير العديد من اللانظميات، وهي الآن تعد الطريقة العلاجية المنتخبة من أجل:
-التسرعات الأذينية الهاجرة
-تسرع القلب بعود الدخول عبر العقدة الأذينية البطينية
-متلازمة وولف - باركنسون - وايت
-كذلك يمكن التخلص من الرفرفة الأذينية بهذه الطريقة رغم أن بعض المرضى يستمرون في المعاناة من نوب الرجفان الأذيني.
-وقد توسع استخدام هذه التقنية فامتدت لتشمل علاج بعض أشكال تسرع القلب البطيني.
-يمكن أن يعالج الرجفان الأذيني البؤري (شكل نادر من AF ينشأ عن بؤرة قريبة إلى الأوردة الرئوية) بهذه الطريقة استثنائياً.
-يمكن
استخدام هذه الطريقة لعلاج الرجفان الأذيني المزعج جداً وبقية اللانظميات
التسرعية الأذينية المعندة بآلية إحداث حصار قلب تام وزرع ناظم خطا دائم.


ليست هناك تعليقات:
إرسال تعليق